К
компрессионным относят синдромы, при которых в результате описанных
выше изменений в позвоночнике сдавливается, натягивается или деформируется
корешок, сопровождающий его сосуд или сам спинной мозг. К
рефлекторным относят синдромы, обусловленные воздействием патологически
измененных структур позвоночника на иннервирующие их рецепторы, в первую
очередь окончания возвратных спинальных нервов (синувертебральный нерв Люшка).
Возникающие в них импульсы вызывают рефлекторное напряжение мышц (дефанс),
рефлекторные мышечно-тонические напряжения. Одновременно могут возникать
рефлекторные вазомоторные или дистрофические нарушения, которые в свою очередь
становятся причиной боли, которую больной испытывает не только местно, но и в
виде разлитой боли.
Компрессионный
синдром, обусловленный грыжей диска, чаще всего возникает на уровне L4-5 и
L5—S1 дисков, так как они обладают наибольшей подвижностью и изнашиваются
больше других.
Поэтому
чаще всего страдают корешки L5 и S1. В сдавленном или натянутом корешке
возникает отек, венозный застой, впоследствии развиваются явления асептического
воспаления.
Клинические
симптомы, возникающие при компрессии корешка L5, выражаются болями стреляющего
характера, распространяющихся по наружной поверхности бедра, передней
поверхности голени, в области I пальца стопы. Кроме того, могут отмечаться
парестезии (ощущение онемения, покалывания в этой же области). Выявляется
слабость и гипотрофия в мышцах, разгибающих I палец. Сухожильные рефлексы при
изолированном поражении L5 корешка остаются нормальными.
Поражение
корешка сопровождается болями в ноге, распространяющимися до области V пальца.
Гипотрофия и слабость выражены преимущественно в задних мышцах голени.
Снижается или исчезает ахиллов рефлекс.
Корешковые
боли усиливаются при кашле, чиханье, при движениях в пояснице, особенно при
наклонах туловища.
Большое
диагностическое значение при невралгии седалищного нерва имеет симптом Ласега,
который состоит в следующем. У лежащего на спине больного берут разогнутую в
колене больную ногу за стопу и поднимают вверх, в результате чего появляется
боль по всей ноге, затухающая как только нога будет согнута в колене, т. е.
снизится напряжение связочного аппарата и мышц, что дает раздражение
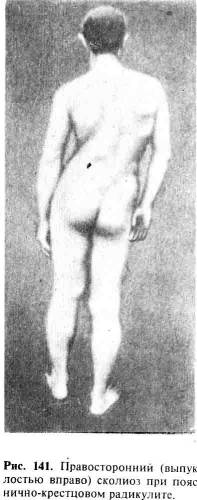
седалищного нерва (рис. 140). Как правило, наблюдается и рефлекторное
искривление позвоночника (сколиоз) в сторону здоровой или больной ноги с
одновременным напряжением мышц спины на одной или обеих сторонах (рис. 141).
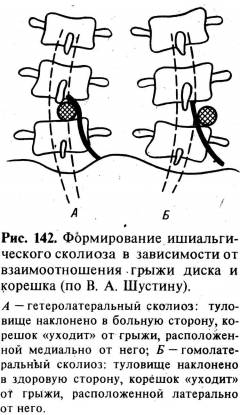
Сколиоз определяется по выпуклой его стороне; так, левосторонний сколиоз будет
выпуклостью влево. Характер сколиоза обусловлен расположением грыжи диска
(латерально или или медиально) по отношению к травмируемому корешку спинного
мозга (рис. 142). В редких случаях больной произвольно меняет направление
сколиоза, что носит название альтернирующего сколиоза. 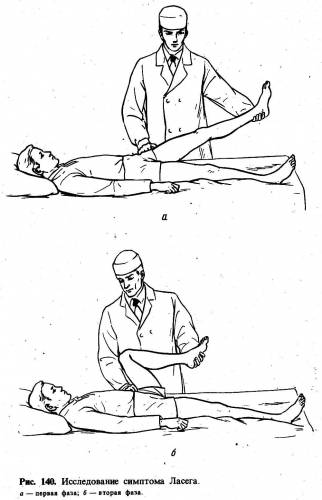
Болезненность
выявляется или обостряется при давлении на паравертебральные точки нижних
поясничных позвонков, при нагибании туловища вперед и в стороны, при попытке
сесть в кровати с вытянутыми ногами. В последнем случае при сгибании туловища
может быть отмечено рефлекторное сгибание в коленном суставе одной или обеих
ног (симптом посадки). То же самое можно отметить при сгибании головы к груди
(симптом Нери).
Объективным
симптомом седалищной невралгии является дряблость мышц на больной ноге, что
лучше всего определяется сравнительным ощупыванием ягодичных и икроножных мышц
на здоровой и больной ногах и заметно по более низкому стоянию ягодичной
складки на больной ноге. Может наблюдаться понижение чувствительности на
наружной поверхности голени.
Как
уже упоминалось выше, раздражения рецепторов, располагающихся в области
пораженных позвонков (в задней продольной связке, капсуле сустава и др.) также
сопровождается возникновением болей и рефлекторных реакций в виде
мышечно-тонического напряжения, вазомоторных и дистрофических нарушений,
получивших наименование синдрома вертеброгенных поясничных болей.
Заболевание
может начаться внезапно и остро при резком натуживании, например при подъеме
непосильного груза, при неудобном повороте. Эта острая боль в поясничной
области, которую именуют прострелом, или люмбаго, держится до 30 мин, иногда и
до нескольких часов. Боли резко усиливаются при малейшем движении, вот почему
больные застывают в позе, в которой их захватил приступ. Они не в состоянии
разогнуться, если, наклонившись, поднимали тяжесть, встать, если приступ их
застал в сидячем положении (например, за рулем машины), сделать следующий шаг,
если боль возникла во время ходьбы и т. п. При лежании в постели боль
уменьшается, но и здесь, особенно ночью, может стать вдруг интенсивной. Поворот
в постели, кашель, чихание —все вызывает стон больного. Защитные позы весьма разнообразны,
и каждый больной находит их сам: лежание с согнутыми в тазобедренных суставах
ногами, на животе с подкладной подушкой.
Сгибание
в пояснице почти невозможно, она подобна доске, поэтому больные при стоянии
выпрямляются и передвигаются мелкими шажками. Напряжение мышц спины — своего
рода защитная поза.
Много
чаще наблюдается подострая или хроническая поясничная боль в результате
поясничного остеохондроза, так называемая люмбалгия. Началу болей обычно
предшествуют неловкие движения, переутомление за счет длительного пребывания в
неудобной позе, после подъема тяжести или другого перенапряжения. Часто боль
здесь возникает не сразу, а через несколько дней после травмирующего
обстоятельства. Боли часто возникают по утрам, несколько затихая после разминки
и ходьбы. Но больным трудно выполнять задания, где требуется напряжение мышц
спины, например гладить утюгом, умываться. Они вынуждены часто менять позу,
продвигаться на переднюю часть сидения или, наоборот, прижиматься к спинке
стула всем туловищем. Болезненный дискомфорт Может нарастать. Объем движений в
поясничном отделе позвоночника резко ограничен, выражен бывает симптом Ласега,
боли отмечаются в ягодице и в одной из ног, и тогда приходится говорить о
люмбоишиалгии.
Люмбоишиалгия
является результатом болевых и рефлекторных влияний вертеброгенной патологии.
Источником болевых импульсов являются рецепторы задней продольной связки и
других соединительнотканных и мышечных образований. Боли ощущаются в ягодице, в
задненаружных отделах ноги, не достигая пальцев. Они усиливаются при ходьбе,
перемене положения тела, при кашле и чиханье.
При
пальпации обнаруживается болезненность в области верхнезадней ости подвздошной
кости, у внутреннего края большого вертела, головки малоберцовой кости, в зоне
сухожилия трехглавой мышцы голени, в подколенной ямке.
Нередко
сопровождающие клиническую картину люмбоишиалгии вазомоторные нарушения могут
проявляться ощущением зябкости, жара и объективных нарушений в виде изменения
кровонаполнения, изменения окраски кожи, изменения температуры.
Боль
и уплотнение выше средней линии, проведенной между большим вертелом бедра и
седалищным бугром, может наблюдаться при дискомфорте в грушевидной мышце (m.
piriformis). Грушевидная мышца идет от латеральных отделов крестца до
внутренней поверхности большого, вертела бедра, прикрытая большой ягодичной
мышцей (рис. 143). Между грушевидной мышцей и расположенной несколько ниже
крестцово-остистой связкой проходит седалищный нерв. При длительном напряжении
грушевидной мышцы, обусловленном отеком или воспалением, он подвергается
компрессии, что может явиться причиной возникновения болей и других признаков
поражения седалищного нерва, таких, как гипотрофия мышц, снижение ахиллова
рефлекса (синдром грушевидной мышцы). 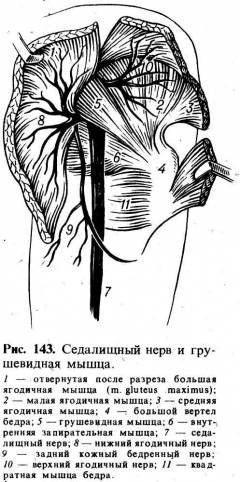
Наличие
остеохондроза позвоночника как причины невралгии, седалищного нерва может быть
подтверждено рентгеновским снимком с характерными изменениями для этого
заболевания.
На
обычных рентгенограммах сам диск не виден, но косвенные признаки этих
дистрофических изменений так называемого остеохондроза заметны весьма
отчетливо. Изменяется конфигурация данного участка или сегмента (не путать с
сегментами спинного мозга) позвоночника. В нем развивается местный кифоз вместо
лордоза. Об этом изменении лучше всего судить по линии задних краев позвонков.
При разгибании позвоночника из-за «разболтанности» соединений между позвонками
вышележащий позвонок сдвигается по отношению к нижележащему (рис. 144). Заметно
деформируются пластинки, замыкающие тела прилегающих позвонков: они утолщаются,
становятся неровными, отмечается разрастание и обызвествление их краевых
отделов (рис. 145). Наконец, отчетливо видно уменьшение высоты межпозвоночной
щели (рис. 146). Вследствие рефлекторного напряжения мышц, зачастую
асимметричного, нередко возникает местный сколиоз, который получил наименование
«симптома распорки». 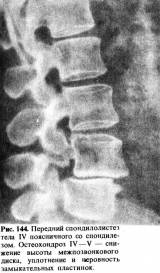 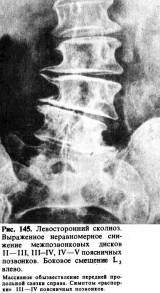 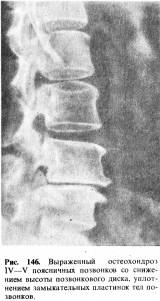
Для
выявления грыжевидного выпячивания пульпозного ядра или фиброзного кольца
иногда прибегают к томографии позвоночника или к специальному исследованию с
эндолюмбальным введением контрастного вещества (майодил) и с последующей
рентгенографией. Это исследование проводят обычно в тех случаях, где речь идет
о возможном хирургическом вмешательстве (Приведенные здесь патогенетические
механизмы развития остеохондроза и неврологических симптомов изложены по
материалам Я. Ю. Попелянского (1979).) В относительно редких случаях боли в
пояснице могут быть обусловлены не только явлениями остеохондроза, но и другими
причинами. Среди них можно указать на различные процессы в позвоночнике
(туберкулезный спондилит и метастатические опухоли), заболевания органов малого
таза (оофорит, сальпингит, опухоли матки и прямой кишки), при которых
происходит сдавливание пояснично-крестцового сплетения, абсцессы и опухоли в
толще ягодицы и бедра, вызывающие неврит седалищного нерва. Если добавить, что
может иметь место интоксикация или аутоинтоксикация (подагра), которые
представляют собой достаточную причину для возникновения невралгии, то
сложность диагностики этого страдания станет ясна. Нужно добавить, что
охлаждение нередко играет решающую роль в развитии невралгии седалищного нерва,
являясь фактором, способствующим воздействию на нерв других неблагоприятных
моментов. Особенно демонстративна провоцирующая роль охлаждения при обострениях
и рецидивах бывшего ранее заболевания.
Учитывая
все сказанное выше, нужно быть осторожным в поспешной диагностике невралгии
седалищного нерва, особенно в случаях упорно держащихся болей.
При
исследовании больного нужно также помнить, что причиной болей в ноге и пояснице
может быть не поражение нервной системы, а ряд других патологических процессов:
варикозное расширение вен голени и бедра, тромбофлебит бедренной вены,
туберкулезный коксит или сакроилеит, увеличение паховых желез, сифилитический
периостит, облитерирующий эндартериит, плоскостопие, заболевание внутренних
органов (кишечника, почек, мочевого пузыря, матки).
Воспалительный
процесс в межпозвоночных суставах и связках, в результате которого наступает
тугоподвижность, а затем и полная обездвиженность позвоночнйка, т. е.
анкилозирующий спондилоартрит (рентгенологически так называемая бамбуковая
палка) (рис. 147) с одновременным поражением проксимальных суставов
конечностей, на определенном этапе своего развития протекает с болевым
синдромом (болезнь Бехтерева). 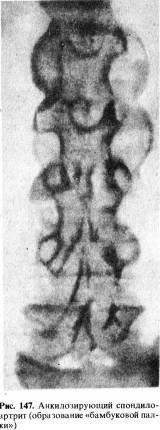
Вместе
с тем такие варианты строения позвоночника, как сакрализация (т. е. сращение V
поясничного позвонка с крестцом и образование дополнительного сустава между
мощно развитым поперечным отростком и подвздошной костью), люмбализация (т. е.
отделение I сакрального позвонка как VI поясничного), spina bifida (незаращение
дужек L5 и S1) вряд ли могут рассматриваться как непосредственная причина
поясничных болей.
Воспалительные
же изменения тканей внутри позвонков (например, желтой связки) могут вызвать
корешковые боли.
Грыжевидное
выпячивание дисковой ткани в губчатую часть тела позвонка, что носит название
грыжи Шморля, само по себе не является причиной боли, вызывая, быть может,
некоторое ощущение дискомфорта в спине.
Выдавливание
дисковой ткани и выпадение пульпозного ядра могут происходить кзади (рис. 148),
что способно обусловить не только болевой синдром, лежащий в основе седалищной
невралгии, но и длительное нарушение питания вещества спинного мозга за счет
сдавления спинальных артерий и вен. Если это происходит на уровне шейных
позвонков, то развивающаяся здесь ишемизация спинного мезга ведет к явлениям
так называемой миелопатии. 
Дискогенная
миелопатия характеризуется преимущественным поражением двигательных структур —
передних рогов и пирамидных пучков. В результате большинство случаев
дискогенной миелопатии протекает с картиной, напоминающей боковой
амиотрофический склероз. Однако в отличие от последнего миелопатия протекает
несравненно более доброкачественно и не сопровождается поражением ствола мозга. Информация предоставлена medvuz.info
Похожие статьи
Добавь в закладки
| 

