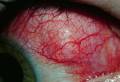
 Острые заболевания роговицы и склеры Роговица является частью наружной оболочки глазного яблока и поэтому в большей степени подвержена действию различных факторов внешней среды. Не менее 25% всей глазной патологии приходится на долю заболеваний роговицы. Среди них чаще всего встречаются воспалительные заболевания роговицы, или кератиты. Постоянное наличие микрофлоры в конъюнктивальной полости часто становится опасным даже при минимальной травме роговицы. Большое влияние на развитие и распространение процесса оказывает также отсутствие сосудов в роговице, по которым доставляются питательные вещества принимающие активное участие в процессах репарации и регенерации. Поэтому последствия заболеваний роговицы обусловливают до 50% стойкого снижения зрения и слепоты и в дальнейшем требуют хирургического лечения для восстановления оптической функции роговицы.
Этиология и классификация кератитов
Большую роль в этиологии кератитов играет инфекция, которая проникает в роговицу вследствие перехода с соседних тканей экзогенным или эндогенным путем. Характер и течение процесса обусловлены видом микроорганизма, его вирулентностью, собственно сопротивляемостью роговицы. Выделяют следующие формы кератитов. По этиологии кератиты делят на:
Экзогенные кератиты:
эрозия роговицы;
травматические кератиты, обусловленные механической, физической или химической травмой (посттравматические кератиты);
нфекционные кератиты бактериального происхождения;
кератиты, вызванные заболеваниями век, мейбомиевых желез;
грибковые кератиты, или кератомикозы.
Эндогенные кератиты:
инфекционные: туберкулезные — гематогенные и аллергические, сифилитические, герпетические;
нейропаралитические;
авитаминозные.
Кератиты неясной этиологии.
По локализации кератиты бывают центральными, парацентральными, периферическими, ограниченными, или диффузными.
По форме различают кератиты точечные, ландкартообразные, монетовидные, в виде веточек и штрихов.
По глубине поражения кератиты бывают поверхностными и глубокими.
Важное значение для течения кератита имеет изъязвление зоны инфильтрата и сопровождается ли кератит васкуляризацией, и если сопровождается, то какой — поверхностной или глубокой.
Клинические признаки и симптомы
Для большинства кератитов характерна общая субъективная симптоматика, включающая боль, светобоязнь, слезотечение, блефароспазм (исключая нейротрофические кератиты, когда перечисленные симптомы отсутствуют), снижение остроты зрения, перикорнеальную инъекцию глазного яблока. Комплекс перечисленных симптомов принято называть роговичным синдромом.
Он обусловлен нарушением прозрачности роговицы и образованием воспалительного помутнения (инфильтрата), в основе которого лежит скопление в ткани роговицы клеточных элементов типа лейкоцитов, лимфоцитов, гистиоцитов, плазматических и других клеток, поступивших сюда из краевой петлистой сети. Цвет инфильтрата зависит от состава образующих его клеток. При небольшом скоплении лейкоцитов инфильтрат имеет сероватый цвет, при гнойном расплавлении — желтый, при выраженной васкуляризации — ржавый оттенок. Границы всегда нечеткие, расплывчатые за счет выраженного отека окружающих участков ткани, имеющих вид молочноподобного помутнения вокруг инфильтрата. Оптический срез роговицы в зоне инфильтрата утолщен. Роговица в области инфильтрата теряет блеск, становится тусклой, матовой, в месте воспаления она шероховатая. В зоне инфильтрата чувствительность роговицы снижена, однако степень ее снижения варьирует при различных формах кератитов. При нейрогенных кератитах (в том числе и вирусных) чувствительность снижается во всех отделах роговицы, даже там, где нет инфильтратов. Со временем наступает распад инфильтрата с отторжением эпителия, некрозом ткани и образованием язвы роговицы. Язва имеет вид дефекта ткани с мутно-серым дном и краями, бывает различной формы и размера, края ее гладкие, неровные, дно чистое или покрыто гнойным экссудатом. При воспалительных изменениях стромы роговицы задняя пограничная пластинка образует более или менее заметные складки (десцеметит). Строма роговицы становится менее прозрачной и при боковом освещении имее молочно-беловатый цвет. В дальнейшем возможны два варианта течения заболевания.
Первый вариант — регресс процесса, сопровождающийся отторжением некротизированных тканей, очищением язвы, уменьшением инфильтрации, выстиланием дна язвы регенерирующим передним эпителием (стадия фасетки), под которым продолжается регенерация стромы с образованием в дальнейшем соединительнотканного рубца приводящего к помутнению роговицы различной степени интенсивности (облачко, пятно, бельмо). Процесс очищения может сопровождаться васкуляризацией роговицы, в результате чего образуются васкуляризованные бельма. Следует отметить, что чем глубже язва, тем более интенсивным будет помутнение.
Второй вариант — образовавшийся дефект может распространяться как в глубину, так и в ширину. По площади поражения он может занять всю поверхность роговицы, а по глубине — проникнуть до передней камеры. Когда язва достигает десцеметовой мембраны, возникает грыжа десцеметовой оболочки (десцеметоцеле), имеющая вид темного пузырька с тонкой стенкой на фоне мутной инфильтрированной роговицы. Пока стенка десцеметоцеле цела, инфекция снаружи не проникает внутрь глаза, несмотря на наличие гипопиона, который при гнойных кератитах и язвах роговицы очень часто появляется в передней камере и имеет вид полоски гноя различной величины. Гипопион стерилен, представляет собой скопление лейкоцитов и других клеточных элементов, не содержит микробов. Очень часто десцеметоцеле прорывается, язва становится прободной, в дефект роговицы выпадает радужка и образуется ее сращение с краями роговицы в зоне язвы. Возникает передняя синехия, которая при большой протяженности может привести к повышению ВГД — вторичной глаукоме. В дальнейшем процесс протекает, как описано выше. В исходе процесса формируется сращенный рубец, различной степени помутнение роговицы (чаще бельмо).
Практически при всех глубоких кератитах, а также язвах роговицы возможно присоединение поражения сосудистого тракта, протекающего в виде переднего увеита. Этот процесс обусловлен наличием общего кровообращения и иннервации роговицы, радужки и цилиарного тела.
Течение воспалительных заболеваний роговицы (кератитов) предполагает два вида исхода. Благоприятный исход — формирование помутнения (облачко, пятно, бельмо). Появление новообразованных сосудов (васкуляризация) при формировании помутнения также относится к благоприятному исходу, так как стимулирует доставку питательных веществ в зону поражения и таким образом способствует быстрейшему заживлению язвы. При неблагоприятном исходе возникают десцеметоцеле, перфорация роговицы, проникновение инфекции внутрь глаза с развитием эндофтальмита и панофтальмита, развитие вторичной глаукомы.
Дифференциальная диагностика
Для своевременного и правильного лечения необходимо проводить дифференциальную диагностику между старым (законченным) и свежим (острым) процессом, а также между различными формами кератитов. Для старых процессов характерны:
отсутствие роговичного синдрома;
роговица блестящая, зеркальная;
цвет очага белый;
границы четкие;
в клеточном составе преобладают фибробласты.
Для дифференциальной диагностики между кератитами различной этиологии необходимо обращать внимание на:
анамнез (связь с какими-либо внешними факторами, соматическими заболеваниями);
быстроту развития симптомов (достаточно бурное начало при инфицировании гонококками, синегнойной палочкой);
степень выраженности роговичного синдрома (снижена при нейрогенной этиологии);
локализацию (зона, глубина, распространенность);
цвет, характер, форма инфильтрата;
чувствительность роговицы;
васкуляризацию и ее тип;
результаты лабораторных исследований (флюорография, данные анализов крови, состояние придаточных пазух носа и полости рта, данные микробиологических исследований).
Клинические рекомендации
Лечение кератитов проводят в стационаре в течение 2—4 нед. Промывают слезные пути, берут мазок для определения возбудителя и чувствительности к антибиотику.
Проводят местную и общую (системную) терапию. Местная терапия включает в себя инсталляции и субконъюнктивальные инъекции. Общая терапия включает в себя внутривенное, внутримышечное и пероральное введение препаратов.
В конъюнктивальную полость 3—4 р/сут закапывают антимикробные препараты, мазевые формы применяют на ночь:
сульфацил-натрия 10-20% р-р;
левомицетина 0,25% р-р;
мирамистина 0,01% р-р;
сульфапиридазин-натрия 10% р-р;
ломефлоксацина 0,3% р-р (Окацин);
ципрофлоксацина 0,3% р-р или мазь (Ципромед);
офлоксацина 0,3% р-р или мазь (Флоксал);
эритромициновую 1% мазь;
тетрациклиновую 1% мазь;
хлорамфеникол/колистиметат/ролитетрациклина р-р или мазь (Колбиоцин);
полимиксин В/ триметоприма р-р (Ориприм-П или Триметоприм).
Для уменьшения явлений воспаления применяют противовоспалительные препараты (3—4 р/сут):
диклофенака натрия 0,1% р-р (Дикло-Ф, Наклоф).
Для профилактики развития задних синехий применяют мидриатики (3 р/сут):
атропина 1% р-р;
тропикамида 0,5% р-р (Мидрум);
циклопентолата 0,5% р-р (Мидриацил).
Для улучшения репаративных процессов применяют препараты, улучшающие регенерацию роговицы:
эмоксипина 1% р-р по 1 мл 1 р/сут субконъюнктивально или парабульбарно;
метилурациловую 5-10% мазь закладывают за нижнее веко 2—3 р/сут;
пекспантенола 5% мазь (Корнерегель — см. с. 183) (2-3 р/сут);
депротеинизированный гемодиализат из крови телят (Солкосерил, 20% глазной гель);
депротеинизированный гемодериват (Актовегин, 20% глазной гель) (2-3 р/сут).
Субконъюнктивально 1—2 р/сут вводят антибиотики:
гентамицина сульфата 4% р-р 0,5 мл;
линкомицина гидрохлорида 30% р-р.
А также мидриатики:
атропина 0,1% р-р;
фенилэфрина 1% р-р (Мезатон).
При формировании фасетки к местному лечению добавляют ГКС (в каплях или парабульбарно):
дексаметазона 0,1% р-р (Максидекс);
дексаметазона р-р для инъекций 1мг/мл.
Общая (системная) терапия включает внутримышечное и внутривенное введение растворов антибиотиков широкого спектра действия.
Пенициллины (бактерицидное действие) 5—10 сут:
ампициллин (Ампициллин, порошок для приготовления раствора по 0,25-0,5 г) по 0,5-1 г 4-6 р/сут;
оксациллин (Оксациллин, порошок для приготовления раствора по 0.5 г) по 0,25-0,5 г 4-6 р/сут.
Аминогликозиды (бактерицидное действие) 5—10 сут:
тобрамицин (Бруламицин, 40 мг/мл раствор для инъекций в ампулах по 1 и 2 мл) по 1,33-1,67 мг/кг 3 р/сут;
гентамицин (Гентамицина сульфат, раствор для инъекций по 40 мг/мл) 1,5-2,5 мг/кг 2 р/сут.
Гликопептиды (бактерицидное действие) 5—10 сут:
ванкомицин (Ванкоцин, порошок для приготовления раствора для инъекций по 0,5 и 1 г) по 0,5-1 г 2-4 р/сут.
Фторхинолоны (бактерицидное действие) 5—14 сут:
ципрофлоксацин (Ципробай, 0,2% раствор для инфузий по 50 и 100 мл) по 0,1-0,2 г 2 р/сут.
Цефалоспорины (бактерицидное действие) 5—14 сут:
цефазолин (Кефзол, порошок для приготовления раствора по 0,5 и 1 г) по 1—2 г 2—3 р/сут;
цефотаксим (Клафоран, порошок для приготовления раствора по 0,5 и 1г) по 1—2 г 3 р/сут;
цефтриаксон (Роцефин, порошок для приготовления раствора по 0,25, 0,5, 1 и 2 г) по 1-2 г 1 р/сут;
цефуроксим (Кетоцеф, порошок для приготовления раствора для инъекций по 0,25, 0,75 и 1,5 г) по 0,5 -1,5 г 3 р/сут.
Внутривенно применяют дезинтоксикационную терапию:
гемодеза р-р по 200-400 мл;
глюкозы 5% р-р по 200-400 мл с аскорбиновой кислотой 2 г.
Для улучшения проницаемости гематоофтальмического барьера внутривенно вводят:
хлористый кальций 10% по 10 мл 1 р/сут; гексаметилентетрамина (Уротропин) 40% р-р по 10 мл.
Для блокирования действия медиаторов воспаления внутримышечно вводят НПВС — диклофенак натрия (Ортофен, Вольтарен, Реопирин, 2,5% раствор для инъекций в ампулах по 3-5 мл) по 3—5 мл 1 р/сут через 1 сут.
НПВС можно назначать ректально (Вольтарен, суппозитории по 25, 50 и 100 мг) по 50—100 мг 1-2 р/сут или перорально (Индометацин, таблетки по 50 мг) по 1 табл. 2-3 р/сут после еды.
Ослабленным больным внутримышечно назначают:
витамины группы В по 1 мл 1 р/сут через 1 сут;
аскорбиновую кислоту по 2 мл 1 р/сут ежедневно, на курс 10 инъекций.
При вялом заживлении целесообразно внутримышечное назначение препаратов, стимулирующих репаративные процессы (Солкосерил, Актовегин по 5 мл, на курс 10 инъекций). Для стимуляции иммунитета применяют метронидазол (Метронидазол, 5% раствор для инъекций во флаконах по 100 мл) внутривенно капельно по 500 мг раствора ежедневно или через день, на курс 3—5 инъекций.
Для предотвращения увеличения объема изъязвления применяют механическое туширование язвы 1 % спиртовым раствором бриллиантового зеленого или 5—10% спиртовым раствором йода или проводят крио-, термо- или диатермокоагуляцию краев и дна язвы.
При формировании помутнения роговицы для более нежного рубцевания применяют ГКС, которые закапывают в конъюнктивальный мешок 3—4 р/сут или вводят с помощью электрофореза. Чаще всего используют 0,1% раствор дексаметазона. Применяют лазерстимуляцию и магнитотерапию с 20%гелем Актовегин или Солкосерил. Протеолитические ферменты (лидаза и коллализин) вводят с помощью электрофореза.
В тяжелых случаях проводят хирургическое лечение: промывание передней камеры противомикробными препаратами, лечебную кератопластику. При угрозе прободения роговицы и невозможности проведения кератопластики роговицу покрывают контактной линзой, конъюнктивой, кадаверной роговицей или аллосклерой.
Остановимся на наиболее часто встречающихся экзогенных и эндогенных кератитах.
Похожие статьи
Добавь в закладки
|


