Нервная система глаза представлена всеми видами иннервации: чувствительными, симпатическими и двигательными. Перед проникновением внутрь глазного яблока передние цилиарные артерии отдают ряд ветвей, которые образуют вокруг роговицы краевую петлистую сеть. Передние цилиарные артерии отдают еще и ветви, которые снабжают конъюнктиву, прилегающую к лимбу (передние конъюнктивальные сосуды).
Носоресничный нерв отдает веточку цилиарному узлу, другие волокна представляют собой длинные ресничные нервы. Не прерываясь в ресничном узле, 3–4 ресничных нерва прободают глазное яблоко вокруг зрительного нерва и по супрахо-риоидальному пространству достигают цилиарного тела, где образуют густое сплетение. От последнего нервные веточки проникают в роговицу.
Кроме длинных ресничных нервов, в глазное яблоко в том же участке входят короткие цилиарные нервы, берущие начало от ресничного узла. Ресничный узел является периферическим нервным ганглием и имеет величину около 2 мм. Он расположен в глазнице с наружной стороны от зрительного нерва в 8-10 мм от заднего полюса глаза.
В состав ганглия, помимо носоресничных волокон, входят парасимпатические волокна из сплетения внутренней сонной артерии.
Короткие ресничные нервы (4–6), входящие в глазное яблоко, обеспечивают все ткани глаза чувствительными, двигательными и симпатическими волокнами.
Симпатические нервные волокна, иннервирующие дилата-тор зрачка, входят в глаз в составе коротких ресничных нервов, но, присоединяясь к ним между ресничным узлом и глазным яблоком, в цилиарный узел не заходят.
В глазнице к длинным и коротким цилиарным нервам присоединяются симпатические волокна из сплетения внутренней сонной артерии, не входящие в цилиарный узел. Цилиарные нервы проникают в глазное яблоко недалеко от зрительного нерва. Короткие цилиарные нервы, идущие от цилиарного узла в количестве 4–6, пройдя через склеру, увеличиваются до 20–30 нервных стволиков, распределяющихся преимущественно в сосудистом тракте, причем в хориоидее чувствительных нервов нет, а симпатические волокна, присоединившиеся в орбите, иннервируют дилататор радужной оболочки. Поэтому при патологических процессах в одной из оболочек, например в роговице, отмечаются изменения и в радужной оболочке, и в цилиарном теле. Таким образом, основная часть нервных волокон идет к глазу от цилиарного узла, который расположен в 7-10 мм от заднего полюса глазного яблока и прилегает к зрительному нерву.
В состав цилиарного узла входят три корешка: чувствительный (от носоресничного нерва – ветки тройничного нерва); двигательный (образован парасимпатическими волокнами, проходящими в составе глазодвигательного нерва) и симпатический. От четырех до шести коротких цилиарных нервов, выходящих из цилиарного узла, разветвляются еще на 20–30 веточек, которые направляются по всем структурам глазного яблока. С ними идут и симпатические волокна от верхнего шейного симпатического ганглия, не заходящие в цилиарный узел, иннервирующие мышцу, расширяющую зрачок. Кроме того, внутрь глазного яблока, минуя цилиарный узел, проходят еще и 3–4 длинных цилиарных нерва (ветви носореснич-ного нерва).
Двигательная и чувствительная иннервация глаза и его вспомогательных органов. Двигательная иннервация органа зрения человека реализуется с помощью III, IV, VI, VII пар черепных нервов, чувствительная – посредством первой и отчасти второй ветвей тройничного нерва (V пара черепных нервов).
Глазодвигательный нерв (третья пара черепных нервов) начинается от ядер, лежащих на дне сильвиева водопровода на уровне передних бугров четверохолмия. Эти ядра неоднородны и состоят из двух главных боковых (правого и левого), включающих по пять групп крупных клеток, и добавочных мелкоклеточных – двух парных боковых (ядро Якубовича – Эдингера – Вестфаля) и одного непарного (ядро Перлиа), расположенного между ними. Протяженность ядер глазодвигательного нерва в переднезаднем направлении – 5 мм.
От парных боковых крупноклеточных ядер отходят волокна для трех прямых (верхней, внутренней и нижней) и нижней косой глазодвигательных мышц, а также для двух порций мышцы, поднимающей верхнее веко, причем волокна, иннер-вирующие внутреннюю и нижнюю прямые, а также нижнюю косую мышцы, сразу же перекрещиваются.
Волокна, отходящие от парных мелкоклеточных ядер, через ресничный узел иннервируют мышцу сфинктера зрачка, а отходящие от непарного ядра – ресничную мышцу. Посредством волокон медиального продольного пучка ядра глазодвигательного нерва связаны с ядрами блокового и отводящего нервов, системой вестибулярных и слуховых ядер, ядром лицевого нерва и передними рогами спинного мозга. Благодаря этому обеспечиваются реакции глазного яблока, головы, туловища на всевозможные импульсы, в частности вестибулярные, слуховые и зрительные.
Через верхнюю глазничную щель глазодвигательный нерв проникает в глазницу, где в пределах мышечной воронки делится на две ветви – верхнюю и нижнюю. Верхняя тонкая ветвь располагается между верхней мышцей и мышцей, поднимающей верхнее веко, и иннервирует их. Нижняя, более крупная ветвь проходит под зрительным нервом и делится на три веточки – наружную (от нее отходит корешок к ресничному узлу и волокна для нижней косой мышцы), среднюю и внутреннюю (иннервируют соответственно нижнюю и внутреннюю прямые мышцы). Корешок несет в себе волокна от добавочных ядер глазодвигательного нерва. Они иннервируют ресничную мышцу и сфинктер зрачка.
Блоковый нерв (четвертая пара черепных нервов) начинается от двигательного ядра (длина 1,5–2 мм), расположенного на дне сильвиева водопровода сразу же за ядром глазодвигательного нерва. Проникает в глазницу через верхнюю глазничную щель латеральнее мышечной воронки. Иннерви-рует верхнюю косую мышцу.
Отводящий нерв (шестая пара черепных нервов) начинается от ядра, расположенного в варолиевом мосту на дне ромбовидной ямки. Покидает полость черепа через верхнюю глазничную щель, располагаясь внутри мышечной воронки между двумя ветвями глазодвигательного нерва. Иннервирует наружную прямую мышцу глаза.
Лицевой нерв (седьмая пара черепных нервов) имеет смешанный состав, т. е. включает не только двигательные, но также и чувствительные, вкусовые и секреторные волокна, которые принадлежат промежуточному нерву. Последний тесно прилежит к лицевому нерву на основании мозга с наружной стороны и является его задним корешком.
Двигательное ядро нерва (длина 2–6 мм) расположено в нижнем отделе варолиева моста на дне четвертого желудочка. Отходящие от него волокна выходят в виде корешка на основание мозга в мостомозжечковом углу. Затем лицевой нерв вместе с промежуточным входит в лицевой канал височной кости. Здесь они сливаются в общий ствол, который далее пронизывает околоушную слюнную железу и делится на две ветви, образующие околоушное сплетение. От него к мимическим мышцам отходят нервные стволы, иннервирующие в том числе круговую мышцу глаза.
Промежуточный нерв содержит секреторные волокна для слезной железы, расположенной в стволовой части мозга, и через узел коленца попадают в большой каменистый нерв. Афферентный путь для основной и добавочной слезных желез начинается конъюнктивальными и носовыми ветвями тройничного нерва. Существуют и другие зоны рефлекторной стимуляции слезопродукции – сетчатка, передняя лобная доля мозга, базальный ганглий, таламус, гипоталамус и шейный симпатический ганглий.
Уровень поражения лицевого нерва можно определить по состоянию секреции слезной жидкости. Когда она не нарушена, очаг находится ниже узла коленца, и наоборот.
Тройничный нерв (пятая пара черепных нервов) является смешанным, т. е. содержит чувствительные, двигательные, парасимпатические и симпатические волокна. В нем выделяют ядра (три чувствительных – спинальное, мостовое, средне-мозговое – и одно двигательное), чувствительный и двигательный корешки, а также тройничный узел (на чувствительном корешке).
Чувствительные нервные волокна начинаются от биполярных клеток мощного тройничного узла шириной 14–29 мм и длиной 5-10 мм.
Аксоны тройничного узла образуют три главные ветви тройничного нерва. Каждая из них связана с определенными нервными узлами: глазной нерв – с ресничным, верхнечелюстной – с крылонебным и нижнечелюстной – с ушным, поднижнече-люстным и подъязычным.
Первая ветвь тройничного нерва, будучи наиболее тонкой (2–3 мм), выходит из полости черепа через орбитальную щель. При подходе к ней нерв делится на три основные ветви: н. назоцилиарис, н. фронталис, н. лакрималис.
Нерв назоцилиарис, расположенный в пределах мышечной воронки глазницы, в свою очередь, делится на длинные ресничные решетчатые и носовые ветви и отдает, кроме того, корешок к ресничному узлу.
Длинные ресничные нервы в виде 3–4 тонких стволов направляются к заднему полюсу глаза, перфорируют склеру в окружности зрительного нерва и по супрахориоидальному пространству направляются кпереди вместе с короткими ресничными нервами, отходящими от ресничного тела и по окружности роговицы. Веточки этих сплетений обеспечивают чувствительную и трофическую иннервацию соответствующих структур глаза и перилимбальной конъюнктивы. Остальная часть ее получает чувствительную иннервацию от пальпе-бральных ветвей тройничного нерва.
На пути к глазу к длинным ресничным нервам присоединяются симпатические нервные волокна из сплетения внутренней сонной артерии, которые иннервируют расширитель зрачка.
Короткие ресничные нервы (4–6) отходят от ресничного узла, клетки которого посредством чувствительного, двигательного и симпатического корешков связаны с волокнами соответствующих нервов. Он находится на расстоянии 18–20 мм за задним полюсом глаза под наружной прямой мышцей, прилегая в этой зоне к поверхности зрительного нерва.
Как и длинные ресничные нервы, короткие тоже подходят к заднему полюсу глаза, перфорируют склеру по окружности зрительного нерва и, увеличиваясь в числе (до 20–30), участвуют в иннервации тканей глаза, в первую очередь его сосудистой оболочки.
Длинные и короткие ресничные нервы являются источником чувствительной (роговица, радужка, ресничное тело), вазомоторной и трофической иннервации.
Конечной ветвью нерва назоцилиарис является подблоко-вый нерв, который иннервирует кожу в области корня носа, внутреннего угла век и соответствующие отделы конъюнктивы.
Лобный нерв, будучи наиболее крупной ветвью глазного нерва, после входа в глазницу отдает две крупные ветви – надглазничный нерв с медиальной и латеральной ветвями и над-блоковый нерв. Первый из них, перфорировав тарзоорбиталь-ную фасцию, проходит через носоглоточное отверстие лобной кости к коже лба, а второй выходит из глазницы у ее внутренней связки. В целом лобный нерв обеспечивает чувствительную иннервацию средней части верхнего века, включая конъюнктиву, и кожи лба.
Слезный нерв, войдя в глазницу, идет кпереди над наружной прямой мышцей глаза и делится на две веточки – верхнюю (более крупную) и нижнюю. Верхняя ветвь, являясь продолжением основного нерва, отдает веточки к слезной железе и конъюнктиве. Часть их после прохождения железы перфорирует тарзоорбитальную фасцию и иннервирует кожу в области наружного угла глаза, включая участок верхнего века.
Небольшая нижняя веточка слезного нерва анастомозирует со скуловисочной ветвью скулового нерва, несущей секреторные волокна для слезной железы.
Вторая ветвь тройничного нерва принимает участие в чувствительной иннервации только вспомогательных органов глаза посредством двух своих ветвей – скулового и подглазничного нервов. Оба эти нерва отделяются от основного ствола в крылонебной ямке и проникают в полость глазницы через нижнюю глазничную щель.
Подглазничный нерв, войдя в глазницу, проходит по борозде ее нижней стенки и через подглазничный канал выходит на лицевую поверхность. Иннервирует центральную часть нижнего века, кожу крыльев носа и слизистую оболочку его преддверия, а также слизистую оболочку верхней губы, верхней десны, луночковых углублений и, кроме того, верхний зубной ряд.
Скуловой нерв в полости глазницы делится на две веточки: скуловисочную и скулолицевую. Пройдя через соответствующие каналы в скуловой кости, они иннервируют кожу боковой части лба и небольшой зоны скуловой области.
Виды регионарной анестезии в офтальмохирургии:
• Перибульбаряый блок
• Ретробульбарный блок
Наиболее популярной методикой в настоящее время является перибульбарный блок. Он в значительной мере потеснил ретробульбарный блок и общую анестезию при многих глазных операциях.
Подготовка
1. Вводится внутривенная канюля для постоянного венозного доступа в случае неотложной ситуации.
2. Конъюнктивальный мешок обезболивается 1% аметокаином. В каждый глаз вводится по три капли, про цедура повторяется три раза с интервалом в 1 минуту.
3. Берётся шприц 10 мл с 5мл 0.75% бупивакаина в смеси с 5 мл 2% лидокаина с 1:200000 адреналина.
4. Добавляется 75 единиц гиалуронидазы для улучшения диффузии смеси анестетиков внутрь орбиты, что приводит к более быстрому развитию анестезии и удлиняет её.
5. К шприцу присоединяется игла размером 25 G длиной 2,5 см.
6. Больного укладывают на спину и просят смотреть прямо вверх на фиксированную точку на потолке, чтобы глаза находились в нейтральном положении.
Выполнение блока
Обычно требуется две трансконъюнктивальные перибульбарные инъекции.
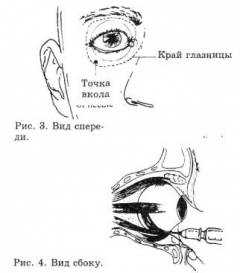
Нижнелатеральная инъекция (рис. 3, 4). Нижнее веко отводится вниз и игла помещается на середине расстояния между латеральным кантусом и латеральным лимбусом. Инъекция не болезненна, т.к. выполняется через заранее обезболенную конъюнктиву. Игла также может вводиться прямо через кожу. Игла продвигается в сагиттальной плоскости, параллельно дну орбиты проходя под глазным яблоком. Нет необходимости прилагать при этом излишнее давление, т.к. игла идёт свободно без всякого сопротивления.
Когда вы считаете, что игла миновала экватор глазного яблока, направление меняется медиально (20°) и краниально (10° вверх), чтобы избежать костной границы орбиты. Продвигайте иглу, пока её конус (т.е. 2,5 см) не будет на уровне радужки. После контрольной аспирации медленно вводится 5 мл раствора. При этом не должно быть большого сопротивления. Если имеется сопротивление, то кончик иглы может быть в одной из наружных мышц глаза и положение его должно быть несколько изменено. Во время инъекции нижнее веко может наполниться анестетиком и появится некоторая отёчность конъюнктивы.
Через 5 минут после этой инъекции у некоторых больных развивается адекватная анестезия и акинезия, но большинству требуется ещё одна инъекция.
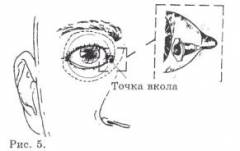
Медиальная инъекция (рис. 5). Такая же игла вводится через конъюнктиву в носовой части и направляется прямо назад параллельно медиальной стенке орбиты под слегка краниальным углом 20°, пока конус иглы не дойдёт до уровня радужки. Поскольку игла проходит через плотную медиальную связку, может потребоваться лёгкое давление, что может вызвать отведение глаза медиально на некоторое время.
После контрольной аспирации вводится 5 мл указанного раствора анестетика. Затем глаз закрывается и веки фиксируются пластырем. Сверху помещается кусочек марли и обеспечивается давление с помощью окулопрессора Макинтрайра в 30 мм рт ст. Если окулопрессор отсутствует, аккуратно осуществите давление пальцами одной руки. Это нужно для снижения внутриглазного давления (ВГД) путём ограничения образования глазной жидкости и увеличения её реабсорбции.
Обычно блок оценивается через 10 минут после выполнения.
Признаками успешного блока являются:
• Птоз (опущение века с невозможностью открыть глаза)
• Отсутствие движения или минимальные движения глазных яблок во всех направлениях (акинезия)
боль во время инъекции, внезапная потеря зрения, гипотония или гематома стекловидного тела. Перфорации можно избежать при осторожном введении иглы, не направляя её вверх и внутрь, пока её конец не минует экватор глаза.
Центральное проникновение местного аиестетика: это обусловлено либо прямым введением под твердую мозговую оболочку, которая окутывает глазной нерв до его соединения со склерой или при ретроградном артериальном распространении. Могут возникнуть различные симптомы, включая заторможенность, рвоту, контрлатералъную слепоту из-за влияния анестетика на перекрест зрительного нерва, судороги, угнетение дыхания, неврологические симптомы и даже остановку сердца. Обычно все эти симптомы развиваются в течение 5 минут после инъекции.
Окулокардиальный рефлекс это брадякардия, которая может возникнуть при тракциях глаза. Эффективный блок предупреждает развитие окулокардиального рефлекса, прерывая рефлекторную цепочку. Однако выполнение блока и особенно быстрое растяжение тканей раствором анестетика или кровотечение могут иногда сопровождаться развитием этого рефлекса. Для своевременного его распознания необходим соответствующий мониторинг.
Атрофия зрительного нерва. Повреждение зрительного нерва и сосудистая окклюзия сетчатки могут быть вызваны прямым повреждением зрительного нерва или центральной артерии сетчатки, инъекцией в оболочку зрительного нерва или кровотечением под оболочку зрительного нерва. Эти осложнения могут вести к частичной или полной потере зрения.
Преимущества местной анестезии перед общем:
1. Может выполняться в дневном стационаре
2. Вызывает хорошую акинезию и анестезию
3. Минимальное влияние на внутриглазное давление
4. Требует минимум оснащения
Недостатки:
1. Не подходит для некоторых больных (дети, умственно отсталые, глухие, не говорящие на языке врача)
2. Выше описанные осложнения
3. Зависит от мастерства анестезиолога
4. Не подходит для определённых видов операций (например, для внутриглазных операций, дакриоцисториностомии и др.)
Глазные операции можно проводить как под местной так и под общей анестезией. В предыдущем номере журнала, изданного на русском языке, были описаны методики регионарной анестезии. В этой статье обсуждаются принципы общей анестезии в офтальмохирургии.
Общая анестезия в офтальмохирургии ставит перед анестезиологом множество различных задач. Больные часто бывают в преклонном возрасте и отягощены различными сопутствующими заболеваниями, особенно диабетом и артериальной гипертензией. Препараты, используемые в офтальмологии могут влиять на течение анестезии. Например, препараты для лечения глаукомы, включая b -блокатор тимолол или фосфолин иодид, имеющий антихолинэстеразные свойства, могут продлевать действие сукцинилхолина.
Анестезиолог должен быть знаком с факторами влияющими на внутриглазное давление (ВГД). ВГД - это давление внутри глазного яблока, которое в норме находится в пределах 10-20 мм рт. ст. Когда хирург оперирует внутриглазного яблока например, удаление катаракты), очень важен контроль анестезиологом ВГД. Повышение внутриглазного давления способно ухудшить условия операции и привести к выпадению содержимого глазного яблока с необратимыми последствиями. Легкое снижение ВГД улучшает операционные условия. Повышение ВГД обычно обусловлено давлением снаружи, увеличением объёма крови во внутриглазных сосудах или возрастанием объёма стекловидного тела.
Похожие статьи
Добавь в закладки
|


